به گزارش ایسنا و به نقل از بیزینس اینسایدر، کمبود اعضای بدن باعث مرگهای قابل پیشگیری، پیوندهای پرخطر و تصمیمگیریهای سخت در مورد این موضوع میشود که چه کسی باید در اولویت باشد.
دانشمندان طی سال جاری، پیشرفتهایی را در مسیرهای آزمایشی داشتهاند تا اندامهای بیشتری را در دسترس قرار دهند. آنها با کارهای گوناگونی از قلب خوکهای اصلاحشده ژنتیکی گرفته تا پرورش جنینهای مصنوعی، در تلاش برای رسیدن به این هدف هستند.
قلب "لیلانی گراهام"(Leilani Graham) برای نخستین بار در ۱۳ سالگی ناگهان متوقف شد. او سه بار دیگر دچار ایست قلبی شد تا اینکه در ۲۴ سالگی مجبور شد عمل پیوند قلب انجام دهد.
گراهام خوششانس بود که یک قلب به دست آورد. از حدود ۱۰۶ هزار نفری که برای پیوند فهرستبندی شدهاند، روزانه به طور میانگین ۱۷ نفر جان خود را از دست میدهند. حتی نام برخی از افراد هرگز در فهرست انتظار قرار نمیگیرد.
اگر گراهام انتخابی داشت، قلب دیگری را انتخاب میکرد. این قلب اهدایی که از یک شخص ۵۲ ساله گرفته شد، یک اهدای پرخطر و پرحاشیه بود اما او ترسید هنگامی که زمان جایگزینی مجدد قلب او فرا برسد، به دلیل سنش احتمالا نسبت به افرادی که منتظر نخستین پیوند خود هستند، در پایین فهرست قرار بگیرد.
بین تأخیرهای مرگبار، کمکهای مالی حاشیهای، پرسشهای اخلاقی در مورد این که چه کسی برای پیوند در اولویت است و کمبود اعضای نجاتدهنده، بحرانهای پزشکی به شمار میروند. به همین دلیل است که پژوهشگران همه چیز را از اعضای خوک گرفته تا تعویض گروه خونی دنبال میکنند تا قلب، ریهها و کلیههای بیشتری را در دسترس قرار دهند.
گراهام گفت: ایده گرفتن عضوی که لزوما نباید از یک اهدا کننده مرگ مغزی باشد و میتواند از خوک اصلاحشده ژنتیکی به دست آید، قطعا من را مجذوب میکند.
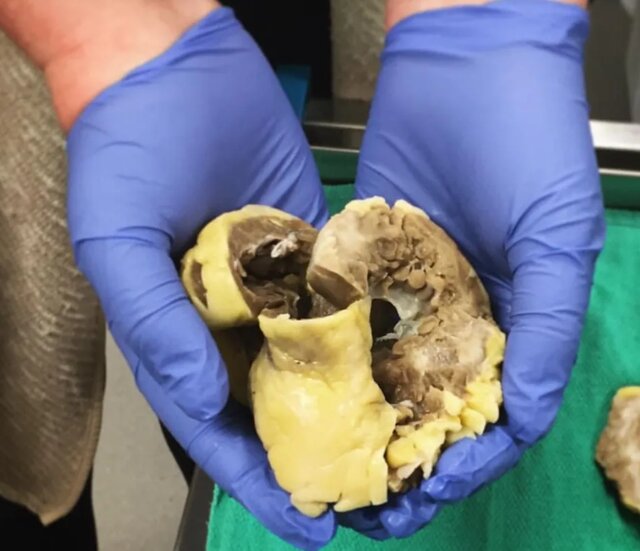
گراهام اکنون در یک کمیته مشاوره اخلاقی برای تحقیقات پیوند از جمله تحقیقات در مورد اعضای خوک، در "بیمارستان لانگون"(Langone Hospital) "دانشگاه نیویورک"(NYU) حضور دارد. وی افزود: اگر مشخص شود که اندام خوک اصلاح شده ژنتیکی به اندازه اندامهای انسان موثر است، برای من جذابتر از اعضای بدن اهداکنندگان خواهد بود.
انجام دادن تحقیقات پیشرفته میتواند اندامهای به دست آمده از انسان و خوک یا اندامهای مصنوعی را در دسترستر کند.
در این گزارش، به بررسی تلاشهای پژوهشگران برای رسیدن به این هدف میپردازیم.
پیوند اعضای خوکهای اصلاحشده ژنتیکی به انسان
در ماه ژانویه، جراحان "مرکز پزشکی دانشگاه مریلند"(UMMC) برای نخستین بار قلب خوک اصلاح شده ژنتیکی را به یک بیمار انسان پیوند زدند. بیمارستانها از افزودن "دیوید بنت"(David Bennett) به فهرست دریافت قلب انسان خودداری کرده بودند زیرا ذخایر کم بود و او سابقه عدم پیروی از دستورات پزشک را داشت. پیوند قلب خوک، یک روش بسیار آزمایشی بود.
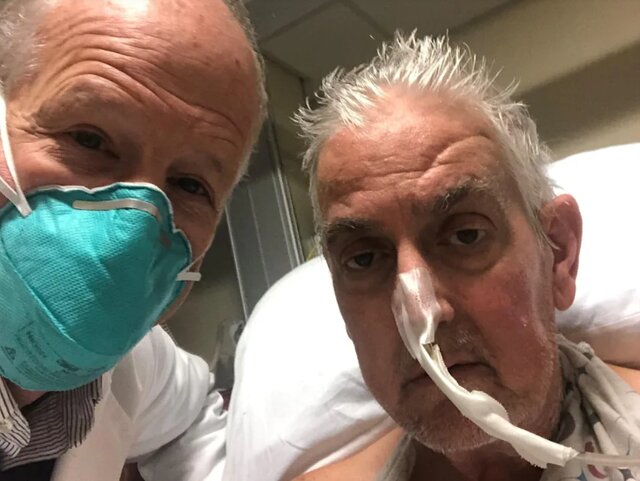
"آرتور کاپلان"(Arthur Caplan)، استاد دانشگاه نیویورک در آن زمان گفت که اگر این مرد زنده بماند، معجزه خواهد بود. دو ماه بعد، بنت درگذشت که احتمالا به یک ویروس خوک مربوط میشد که در کمین قلب جدید او بود.
بیمارستان لانگون در حال اتخاذ روش تدریجیتری برای یادگیری قرار دادن اندامهای خوک در بدن انسان است. پژوهشگران در سال جاری، کلیه خوک اصلاحشده ژنتیکی را به دو انسان مرده و سپس، قلب خوک را به دو انسان مرگ مغزی پیوند زدند. در نهایت، اگر روشهایی از این دست همچنان موفقیتآمیز باشند، میتوانند با رضایت بیمارانی مانند بنت وارد فاز نخست آزمایشهای بالینی شوند.
دکتر "رابرت مونتگومری"(Robert Montgomery)، مدیر "مؤسسه پیوند لانگون"(Langone Transplant Institute) در دانشگاه نیویورک، طی یک کنفرانس مطبوعاتی در ماه ژوئیه گفت: یک فرآیند تکراری یادگیری وجود خواهد داشت که تاکتیکها را تغییر میدهد.
مونتگومری اظهار داشت که امیدوار است خوکهای اصلاحشده ژنتیکی، به یک منبع تجدیدپذیر و پایدار اندامها تبدیل شوند تا بدین ترتیب، هیچ کس مجبور نباشد در انتظار بمیرد.
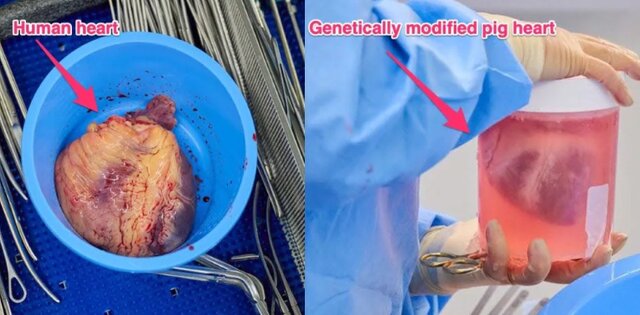
جلوگیری از پوسیدگی اعضای بدن پس از مرگ
پژوهشگران "مدرسه پزشکی ییل"(Yale School of Medicine) طی پژوهشی که در ماه اوت منتشر شد، ضربان قلب خوکهای مرده را بازسازی کردند و توانستند پوسیدگی اعضای بدن و ظاهرا مرگ سلولها را متوقف کنند. اگر این روش در آینده برای اعضای بدن انسان کارساز باشد، میتواند به پزشکان امکان دهد تا اعضای بیشتری را برای اهدای پس از مرگ حفظ کنند.
یک ساعت پس از مرگ خوکها، پژوهشگران آنها را به سیستمی به نام "OrganEx" شامل پمپها، گرمکنندهها و پرکنندهها متصل کردند. آنها با وارد کردن مصنوعی خون به اندامهای خوکها طی فرآیندی به نام "پرفیوژن"(Perfusion)، عملکرد مولکولی و سلولی را در قلب، مغز، کبد و کلیهها بازسازی کردند.
قلبها حتی برای پمپاژ خون منقبض شدند که نشاندهنده فعالیت الکتریکی مجدد بود و گردش خون کامل را در بدن خوکها بازیابی کرد. هیچ نشانهای از فعالیت الکتریکی در مغز وجود نداشت. با وجود این، دانشمندان میگویند که آنها ظرفیت ناشناختهای را برای سلولهای پستانداران در بازیابی پس از توقف جریان خون کشف کردهاند.
"زوونیمیر ورسلیا"(Zvonimir Vrselja)، عصبشناس گروه تحقیقاتی ییل در آن زمان گفت: سلولها در واقع به آن سرعتی که ما تصور میکردیم، نمیمیرند تا امکان مداخله را فراهم کنند. اگر به درستی مداخله کنیم، شاید بتوانیم به آنها بگوییم که نمیرند.
تعویض گروه خون اندامها
بخشی از دلایلی که گرفتن عضو را دشوار میکنند، این است که عضو باید با گروه خونی بیمار سازگار شود. برخی از پژوهشگران برای حذف این معیار تلاش میکنند.
دانشمندان در مقالهای که در ماه فوریه منتشر شد، اعلام کردند که آنتیژنهای نوع A را از خون ریههای انسان حذف کردهاند. اگر شخصی یک عضو ناسازگار را دریافت کند، آنتیژنهای اندام، واکنش ایمنی بدن را فعال میکنند که میتواند به رد پیوند منجر شود. خون و اندامهای گروه O آنتیژن ندارند و میتوان آنها را به هر گروه خونی اهدا کرد. بنابراین، دانشمندان اساسا ریههای نوع A را به ریههای جهانی تبدیل کردند. این تبدیل ممکن است موقتی بوده باشد اما آنها قصد دارند آزمایشهای بیشتری را روی موشها انجام دهند.

در مرکز پزشکی "دانشگاه نورثوسترن"(Northwestern University)، جراحان اخیرا روش متضادی را در پیش گرفتند. این روش، پاک کردن آنتیژن از خون بیمار پیوندی بود. آنها با استفاده از این روش برای نخستین بار، ریهها و کلیههای متفاوت را به یک بیمار زنده پیوند زدند و او را در ماه اوت به خانه فرستادند.
پرورش اندامهای مصنوعی از سلولهای بنیادی
برخی از دانشمندان بر این باورند که روزی میتوانند اندامهای مصنوعی را با استفاده از سلولهای بنیادی پرورش دهند. سلولهای بنیادی، سلولهای خودتکثیرشوندهای هستند که به انواع دیگر سلولها در بدن ما تبدیل میشوند.
در مقالهای که در ماه اوت منتشر شد، پژوهشگران اعلام کردند که جنینهای مصنوعی را از سلولهای بنیادی موش بدون نیاز به تخمک، اسپرم یا رحم پرورش دادهاند.
"ژاکوب هانا"(Jacob Hanna)، پژوهشگر بخش ژنتیک مولکولی "مؤسسه علوم وایزمن"(Weizmann Institute of Science) که سرپرستی این گروه پژوهشی را بر عهده داشت، در بیانیهای گفت: جنین بهترین دستگاه اندامساز و بهترین چاپگر زیستی سهبعدی است. ما تلاش کردیم تا از کاری که جنین انجام میدهد، تقلید کنیم.
هانا شرکتی به نام "Renewal Bio" را راهاندازی کرد تا امکان تبدیل کردن سلولهای بنیادی به اندام پیوندی را دنبال کند اما پیش از پرورش جنین انسان از این راه، به تحقیقات بسیار بیشتری نیاز است.
فریب دادن بدن برای پذیرش یک عضو جدید بدون داروهای سرکوبکننده سیستم ایمنی
در ماه ژوئن، گروهی از پزشکان "دانشگاه استنفورد"(Stanford University) اعلام کردند که کلیههای جدید را به سه کودک مبتلا به یک بیماری ژنتیکی نادر پیوند زدهاند و پس از آن، کودکان نیازی به داروهای سرکوبکننده سیستم ایمنی ندارند.
بیماران پیوندی معمولا تا پایان عمر خود دارو مصرف میکنند تا بدن آنها به عضو جدید حمله نکند. این کار همیشه از طرد شدن عضو پیوندی جلوگیری نمیکند و خطر ابتلا به سرطان و عفونتهای مختلف را به طور قابل توجهی افزایش میدهد. حذف نیاز به داروهای سرکوبکننده سیستم ایمنی میتواند کیفیت و طول عمر بیماران پیوندی را افزایش دهد.
گراهام گفت: همه کسانی که من به عنوان یک بیمار پیوندی میشناسم، در برابر کووید-۱۹ محافظت شدهاند و مجبور شدهاند سبک زندگی خود را در چند سال گذشته تغییر دهند. بنابراین، خلاص شدن از سرکوب سیستم ایمنی باورنکردنی خواهد بود.
پزشکان دانشگاه استنفورد ابتدا سلولهای بنیادی مغز استخوان والدین را که اهداکنندگان عضو نیز بودند، به کودکان تزریق کردند. آنها امیدوار بودند که این سلولهای بنیادی به سلولهای ایمنی تبدیل شوند و کودکان را با سیستمهای ایمنی جدیدی که اندامهای جدید آنها را تشخیص میدهند، مسلح کنند. پزشکان بین پنج تا ۱۰ ماه بعد، کلیهها را پیوند زدند. آنها گزارش دادند که دو یا سه سال پس از انجام دادن عملها، بچهها بدون هیچ نشانهای از بیماری و بدون داروهای سرکوبکننده ایمنی به مدرسه بازگشتند و ورزش کردند.
گراهام اضافه کرد: من باور دارم که مهم است کار خوبی که پزشکان برای افزایش کیفیت زندگی انجام میدهند و شجاعت بیمارانی که مایل به انجام دادن آن هستند، برجسته شود.
انتهای پیام




نظرات